GASTROENTEROLOGIA - ENDOSCOPIA DIGESTIVA - STUDIO SPECIALISTICO
Menu principale:
- Home Page
- CHI SIAMO
- APPARATO DIGERENTE
-
ENDOSCOPIA DIGESTIVA
- Definizione
- La sedazione
- Disinfezione degli strumenti
- EGDS - GASTROSCOPIA
- ILEO-COLONSCOPIA
- ENTEROSCOPIA
- ERCP
- EUS - ECOENDOSCOPIA
- ENDOSCOPIA OPERATIVA
- GASTRO-DIGIUNO-STOMIE
-
ALTRE METODICHE
- GASTROENTEROLOGICHE
- GASTROFISIOPATOLOGICHE
-
NON GASTROENTEROLOGICHE
- DIAGNOSTICA DI LABORATORIO
- DIAGNOSTICA PER IMMAGINI
- RX CONVENZIONALE
- RX INTERVENTISTICA
-
MALATTIE DELL'INTESTINO
- GASTROENTEROLOGIA - Definizione
- ESOFAGO
- STOMACO
- TENUE
- COLON
- RETTO
- ANO
- VARIE
- MALATTIE DEL FEGATO
- MALATTIE DELLA COLECISTI
- MALATTIE DELLE VIE BILIARI
- MALATTIE DEL PANCREAS
Ipertensione Portale
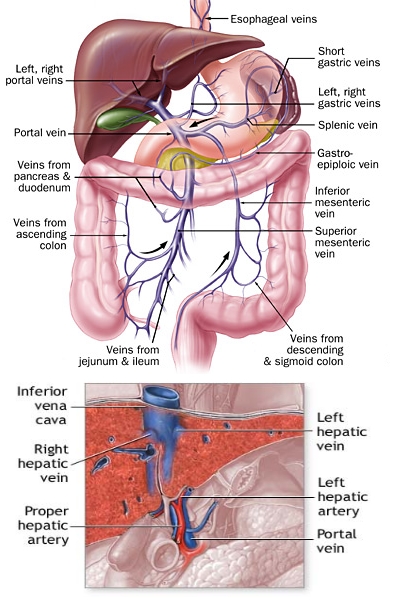
La vena porta è formata dall'unione della vena mesenterica superiore e della vena splenica. Drena nel fegato il sangue del tratto addominale del sistema GI, della milza e del pancreas. All'ilo epatico si divide nei rami segmentali; a livello dei sinusoidi, il sangue proveniente dalle venule portali terminali confluisce con il sangue dell'arteria epatica, per passare poi nelle vene sovraepatiche, che drenano a loro volta nella vena cava inferiore. La vena porta fornisce circa il 75% del flusso ematico del fegato e circa il 60% del suo fabbisogno di O2.
La normale pressione portale è pari a 5-
Eziologia e fisiopatologia
L'ipertensione portale è dovuta a un aumentato flusso portale o, nella maggior parte dei casi, a un'aumentata resistenza al flusso. L'aumento del flusso rappresenta una causa rara, anche se spesso contribuisce all'ipertensione portale della cirrosi e, talvolta, è importante nella splenomegalia massiva dovuta a disordini ematologici. Un'aumentata resistenza al flusso può originare dal blocco delle vene splenica e porta (raro), da una malattia del fegato stesso (frequente) o da un alterato efflusso venoso epatico (raro).
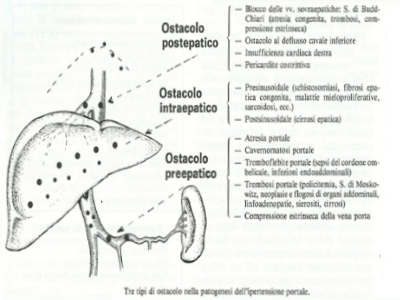
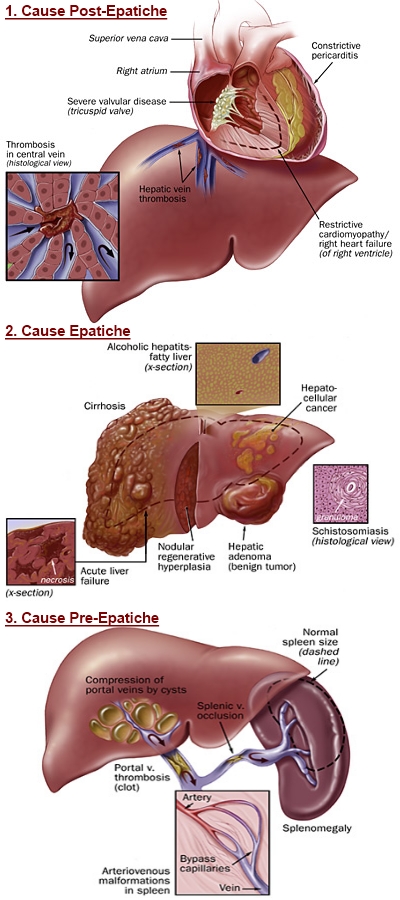
L’ipertensione portale quindi è una sindrome definita dall’aumento di pressione nella vena porta, struttura deputata a trasportare al fegato il sangue refluo dalla maggior parte degli organi addominali ed è causata generalmente dalla presenza di un ostacolo alla progressione del sangue.
pre-
L’ostacolo pre-
epatico riconosce solitamente una causa trombotica,quello intra-
epatico è il più frequente e ne è causa abituale la cirrosi alcolica o postepatitica,mentre l’ostacolo sopra-
epatico configura la suddetta sindrome di Budd-Chiari, inoltre, in una piccola minoranza di casi, l’ipertensione portale può essere dovuta ad un iperafflusso di sangue al fegato.
Essa quindi non è una malattia ma un quadro fisiopatologico che fa parte del quadro clinico di svariate malattie.
Nei paesi industrializzati, la cirrosi è in assoluto la più frequente causa di ipertensione portale, mentre la schistosomiasi predomina in alcuni paesi tropicali e subtropicali. Nella cirrosi, la compressione e la distorsione dei vasi, causate dalla fibrosi e dai noduli di rigenerazione, aumentano la resistenza nei sinusoidi e nelle venule portali terminali.
Questo effetto è tradizionalmente ascritto a delle anomalie anatomiche fisse, ma recenti evidenze indicano come siano fondamentali anche fattori potenzialmente reversibili, quali la contrattilità delle cellule che rivestono i sinusoidi, la produzione di sostanze vasoattive (p. es., le endoteline, l'ossido nitrico) e vari fattori neuroumorali sistemici che influenzano le arteriole splancniche. Anche il rigonfiamento degli epatociti può contribuire all'ipertensione portale nelle epatopatie alcoliche. A causa di queste alterazioni emodinamiche e funzionali, l'ipertensione portale risponde in parte al trattamento farmacologico.
Nel tempo, si sviluppano dei circoli collaterali venosi, porto-
È frequente anche la formazione di circoli collaterali visibili sulla parete addominale; le vene che si irradiano dall'ombelico (caput medusae, le vene periombelicali appaiono turgide e intricate, segno di anastomosi nella zona periombelicale) sono più rare e indicano un importante flusso nelle vene ombelicali e periombelicali. I circoli collaterali che si formano nel retto possono produrre delle varici rettali, spesso confuse con le emorroidi, che possono causare importanti sanguinamenti.
I circoli collaterali porto-
La congestione splancnica legata all'ipertensione portale è uno dei fattori principali nella formazione dell'ascite, attraverso un'alterazione delle forze di Starling. Si può verificare anche una congestione della mucosa gastrica, conosciuta come gastropatia congestizia dell'ipertensione portale, da cui può derivare un sanguinamento acuto o cronico, indipendente dalle varici.
L'ipertensione portale è spesso associata a una circolazione iperdinamica, caratterizzata da un'aumentata gittata cardiaca, un aumento della volemia e una riduzione delle resistenze vascolari sistemiche, con relativa ipotensione. I meccanismi sono complessi e sembrano coinvolgere un alterato tono simpatico, la produzione di ossido nitrico e di altri vasodilatatori endogeni e un'aumentata attività dei fattori umorali (p. es., il glucagone).
Sintomi e segni
L'ipertensione portale è asintomatica; i quadri clinici sono causati dalle sue complicanze.
La più importante è il sanguinamento acuto dalle varici esofagee (di solito, dall'esofago distale, meno frequentemente dal fondo gastrico e solo raramente da altre sedi). I fattori che scatenano la rottura delle varici sono sconosciuti, ma il sanguinamento difficilmente si verifica se il gradiente pressorio portale non supera i 12 mm Hg.
Generalmente, i pazienti presentano un'improvvisa emorragia del tratto GI superiore, spesso massiva e senza alcun dolore. Il sanguinamento dalla gastropatia congestizia può anche essere acuto, ma è più frequentemente subacuto o cronico.
L'encefalopatia porto-
Aumento del rischio di peritonite batterica spontanea (PBS) ed aumento del rischio di sindrome epatorenale (HRS).
La dimostrazione di un'ipertensione portale richiederebbe la misurazione della pressione portale, che viene però raramente eseguita; l'evidenza clinica è, infatti, di solito, sufficiente. Sono disponibili diverse tecniche di misurazione, tutte invasive e con dei rischi. Forse la tecnica migliore è quella che comporta la cateterizzazione transgiugulare delle vene sovraepatiche con l'incuneamento del catetere in un piccolo ramo di una vena sovraepatica; tranne che nei casi di ipertensione portale presinusoidale, la pressione di incuneamento è quasi simile alla pressione portale e il gradiente pressorio può essere misurato direttamente confrontandone i valori con quelli della pressione della vena sovraepatica senza incuneamento.
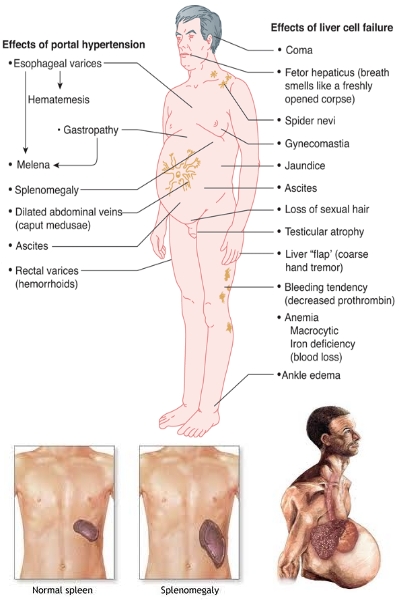
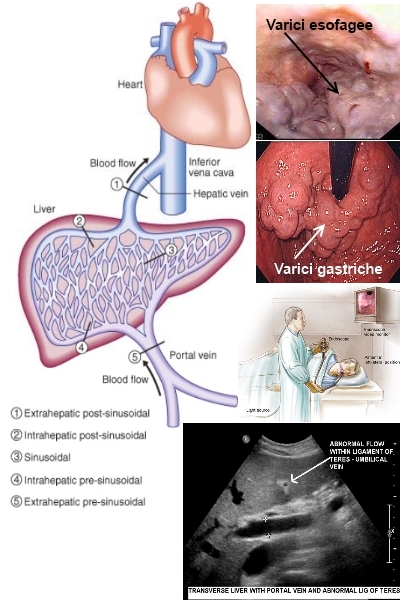
Di solito, comunque, l'ipertensione portale è sospettata, in un paziente affetto da un'epatopatia cronica, per la presenza dei circoli collaterali, della splenomegalia, dell'ascite o dell'encefalopatia porto-
Le varici esofagogastriche sono diagnosticate con l'endoscopia, che può riconoscere anche la presenza di un elevato rischio di sanguinamento (p. es., segni rossi su di una varice). Anche la gastropatia congestizia deve essere diagnosticata con l'esame endoscopico.
In circa l'80% dei casi, l'emorragia da varici si arresta spontaneamente o con il trattamento. Nonostante ciò, la mortalità è alta, spesso > 50%. Questo dipende principalmente dalla gravità dell'epatopatia associata piuttosto che dal sanguinamento stesso; l'emorragia è spesso fatale nei pazienti affetti da una grave insufficienza epatocellulare (p. es., una cirrosi alcolica in stadio avanzato), mentre i pazienti con una buona riserva epatica, di solito riescono a superare l'episodio. I pazienti che sopravvivono hanno, comunque, un elevato rischio di nuovi sanguinamenti, pari al 50-
Terapia
L'emorragia da varici è un'emergenza potenzialmente fatale. Il trattamento è diretto verso tre aspetti correlati: la perdita ematica, le alterazioni epatiche associate e le varici stesse.
La terapia della perdita ematica comprende il trattamento di tipo rianimatorio, le trasfusioni di sangue e il monitoraggio, preferibilmente in un'UTI.
Le alterazioni epatiche associate (p. es., la coagulopatia, l'encefalopatia porto-
L'endoscopia d'urgenza del tratto GI superiore è fondamentale per escludere le altre cause di emorragia acuta (p. es., ulcera peptica) e per trattare direttamente le varici con la legatura endoscopica o con la scleroterapia. L'endoscopia operativa richiede una notevole esperienza, ma può salvare la vita al paziente.
In alternativa o contemporaneamente, la pressione portale può essere ridotta ricorrendo alla terapia farmacologica. La vasopressina, 0,1-
Se l'emorragia persiste o recidiva nonostante queste misure, si può ricorrere a delle procedure chirurgiche per abbassare la pressione portale.
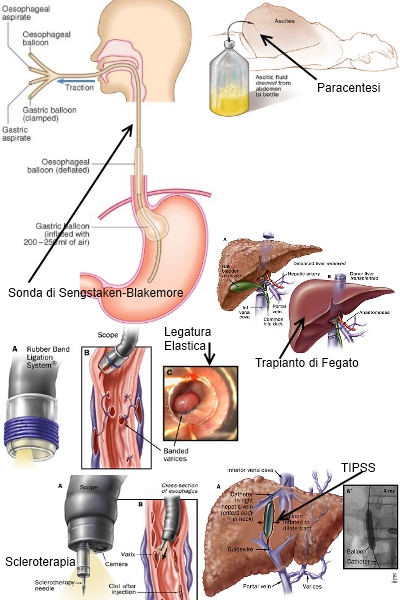
Il tradizionale shunt porto-
Le terapie a lungo termine, endoscopica o farmacologica, possono ridurre il rischio di sanguinamento nei pazienti che sopravvivono al primo episodio di rottura delle varici. La prima prevede una serie di sedute di legatura o di scleroterapia per chiudere tutte le varici e quindi una sorveglianza endoscopica a intervalli di pochi mesi per il trattamento terapeutico di qualunque recidiva; la legatura è in genere preferita alla scleroterapia per i suoi minori rischi. La terapia farmacologica si avvale dei b-
I pazienti con varici dimostrate, ma che non hanno ancora sanguinato, devono probabilmente essere trattati con i b-
Il sanguinamento dalla gastropatia congestizia è trattato mediante la riduzione farmacologica della pressione portale. Anche in questo caso, se la terapia fallisce, si deve prendere in considerazione lo shunt.
L'ipersplenismo causa, solo raramente, dei problemi correlati alla trombocitopenia o alla leucopenia. Non è necessario alcun trattamento speciale e la splenectomia deve essere evitata.
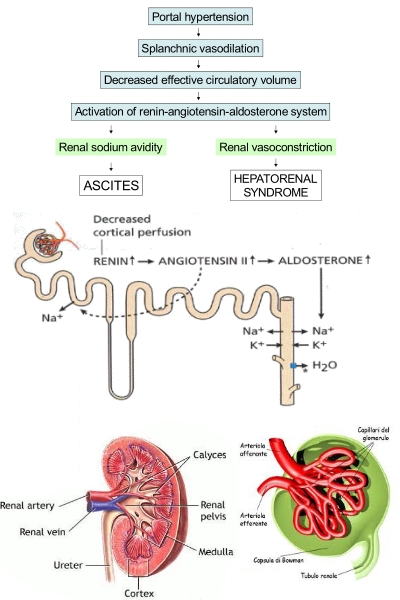
La Sindrome Epato-
La HRS compare in circa il 4% dei pazienti con cirrosi scompensata, con una probabilità cumulativa dell’8% per anno, che aumenta al 39% a 5 anni. In pazienti ospedalizzati con ascite, il tasso d’incidenza è del 7-
Essa si caratterizza per insufficienza renale progressiva senza cause specifiche in un paziente con malattia epatica avanzata e con ipertensione portale. Si associa all’attivazione dei sistemi vasoattivi endogeni ed a variazioni del circolo arterioso, incluse vasocostrizione reversibile dell’arteria renale e vasodilatazione del sistema arterioso splacnico.
Si distinguono sostanzialmente due tipi di HRS:
Nel tipo I l’insufficienza renale si sviluppa entro 2 settimane. Essa si caratterizza per improvvisa impennata dei valori dell’azotemia e della creatinina in un periodo di 1-
14 giorni, con azotemia che passa da 60 a 120 mg/dl e con la creatinina compresa tra 2 ed 8 mg/dl. Ne deriva un’incremento della creatinina sierica che raddoppia fino a 2,5 g/dl, mentre si riduce la clearance della creatinina del 50% fino a 20 ml/min. La malattia, ovviamente, trattandosi di una evoluzione della malattia epatica, si associa ad incremento della bilirubina e, dunque, ad ittero, encefalopatia portosistemica ed a coagulopatia. Si osserva tipicamente nei pazienti con epatite alcolica. In corso di epatopatia e sindrome epatorenale, il quadro può precipitare improvvisamente con sanguinamento da varici esofagee. Purtroppo la prognosi è sfavorevole e la morte sopraggiunge per coma epatico ed insufficienza renale severa nell’arco delle due settimane. Nel tipo II l’insufficienza si sviluppa dopo 2 o più settimane, quindi gradatamente, con lenta progressione dell’azotemia fino a 30-
80 mg% e dell’incremento della creatinina che rimane nel range di 2- 4 mg/dl.
Si associa a patologie epatiche croniche, come l’epatite B, epatite C, la cirrosi biliare primaria. Compare ascite refrattaria al trattamento con diuretici. La sopravvivenza è più a lungo rispetto a quella riscontrata nella HRS acuta.
Tutti i pazienti dovrebbero ricevere almeno 1,5 litri di liquidi per neutralizzare un’eventuale deplezione di volume intravascolare non diagnosticata. Il trapianto di fegato può risolvere l’HRS e può essere preso in considerazione per i pazienti idonei a questo tipo di intervento.
Definizione
La sindrome epatorenale si caratterizza, in sostanza, per insufficienza renale progressiva in un paziente con malattia epatica allo stadio avanzato e con ipertensione portale. Le altre caratteristiche sono:
Assenza di cause identificabili con la sola insufficienza renale
Attivazione dei sistemi vasoattivi endogeni
Anomalie del circolo arterioso, con vasodilatazione del sistema splacnico associata a vasocostrizione delle arterie brachiale, femorale e renale. La vasocostrizione dell’arteria renale causa una riduzione della velocità del filtrato glomerulare.
Anomalie emodinamiche e renali.
Nella HRS si ha un incremento della gittata cardiaca superiore a 10 litri/minuto con riduzione delle resistenze vascolari sistemiche, spesso inferiori a 500 dyne s/cm, riduzione della pressione ematica ed incremento delle resistenze vascolari renali a causa della vasocostrizione dell’arteria renale con successiva riduzione del flusso ematico renale (RBF) e della GFR.