GASTROENTEROLOGIA - ENDOSCOPIA DIGESTIVA - STUDIO SPECIALISTICO
Menu principale:
- Home Page
- CHI SIAMO
- APPARATO DIGERENTE
-
ENDOSCOPIA DIGESTIVA
- Definizione
- La sedazione
- Disinfezione degli strumenti
- EGDS - GASTROSCOPIA
- ILEO-COLONSCOPIA
- ENTEROSCOPIA
- ERCP
- EUS - ECOENDOSCOPIA
- ENDOSCOPIA OPERATIVA
- GASTRO-DIGIUNO-STOMIE
-
ALTRE METODICHE
- GASTROENTEROLOGICHE
- GASTROFISIOPATOLOGICHE
-
NON GASTROENTEROLOGICHE
- DIAGNOSTICA DI LABORATORIO
- DIAGNOSTICA PER IMMAGINI
- RX CONVENZIONALE
- RX INTERVENTISTICA
-
MALATTIE DELL'INTESTINO
- GASTROENTEROLOGIA - Definizione
- ESOFAGO
- STOMACO
- TENUE
- COLON
- RETTO
- ANO
- VARIE
- MALATTIE DEL FEGATO
- MALATTIE DELLA COLECISTI
- MALATTIE DELLE VIE BILIARI
- MALATTIE DEL PANCREAS
Fibrosi Epatica
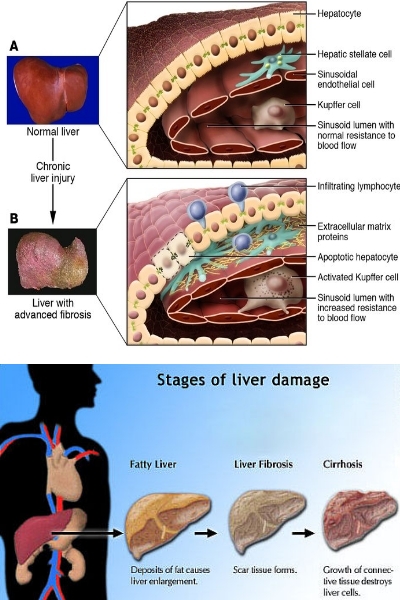
Con il termine di Fibrosi Epatica si intende l'accumulo di tessuto connettivo nel fegato, dovuto a uno squilibrio tra la produzione e la degradazione della matrice extracellulare e accentuato dal collasso e dalla condensazione delle fibre preesistenti.
Eziologia
La fibrosi è una comune risposta al danno o alla necrosi epatocellulare, che può essere provocata da un'ampia varietà di fattori, p. es., qualunque processo che disturbi l'omeostasi epatica (specialmente l'infiammazione, le lesioni tossiche o le alterazioni della vascolarizzazione epatica) e le infezioni del fegato (virali, batteriche, fungine e parassitarie). Spesso si associano alla fibrosi diverse tesaurismosi dovute a errori congeniti del metabolismo, incluse le anomalie dei lipidi (malattia di Gaucher), le malattie da accumulo di glicogeno (specialmente i tipi III, IV, VI, IX e X), il deficit di a1-
Patogenesi
Il fegato normale è formato da epatociti e sinusoidi distribuiti all'interno di una matrice composta da collagene (maggiormente di tipo I, III e IV), da proteine non collagene, incluse le glicoproteine (p. es., la fibronectina, la laminina) e da diversi proteoglicani (p. es., l'eparan-
Anche le altre cellule epatiche (in special modo gli epatociti, le cellule di deposito dei grassi [Ito], le cellule endoteliali e le cellule del Kupffer) possono produrre le diverse componenti della matrice extracellulare. Le cellule di deposito dei grassi, localizzate al di sotto dell'endotelio dei sinusoidi nello spazio di Disse, sono i precursori dei fibroblasti, capaci di proliferare e produrre un eccesso di matrice extracellulare. Lo sviluppo della fibrosi, a partire dal deposito attivo di collagene, è una conseguenza del danno delle cellule epatiche, particolarmente la necrosi, e delle cellule infiammatorie. I fattori specifici che vengono rilasciati da queste cellule non sono conosciuti, ma è verosimile che siano una o più citochine o i prodotti della perossidazione lipidica. Le cellule del Kupffer e i macrofagi attivati producono le citochine infiammatorie. Nuovi fibroblasti si formano intorno alle cellule epatiche necrotiche e l'aumentata sintesi del collagene conduce a una cicatrizzazione. La fibrosi può derivare da una fibroneogenesi attiva e da una difettosa degradazione del collagene normale o alterato. Le cellule endoteliali, le cellule di Ito e del Kupffer svolgono un importante ruolo nella distruzione del collagene tipo I, di diversi proteoglicani e del collagene denaturato. Un'alterazione nell'attività di queste cellule può modificare l'entità della fibrosi. Inoltre, per gli istopatologi il tessuto fibroso può diventare più evidente per il collasso e la fusione passivi delle fibre preesistenti.
Quindi, l'aumentata sintesi e/o la ridotta degradazione del collagene causano una deposizione attiva di un'eccessiva quantità di tessuto connettivo che altera la funzione epatica: La fibrosi pericellulare danneggia la nutrizione cellulare e causa un'atrofia epatocellulare. All'interno dello spazio di Disse, il tessuto fibroso si accumula intorno ai sinusoidi e ostruisce il libero passaggio di sostanze dal sangue agli epatociti. La fibrosi intorno alle venule epatiche e agli spazi portali altera la vascolarizzazione del fegato. La resistenza venosa attraverso il fegato aumenta dai rami della vena porta fino ai sinusoidi e, alla fine, alle vene sovraepatiche. Tutti e 3 questi punti possono essere interessati.
Le bande fibrose che uniscono gli spazi portali con le vene centrali favoriscono anche la formazione di circoli anastomotici: il sangue arterioso, bypassando i normali epatociti, viene deviato nelle vene sovraepatiche efferenti, danneggiando ulteriormente la funzione epatica e accentuando la necrosi epatocellulare. L'estensione di questi processi determina l'importanza della disfunzione epatica: p. es., nella fibrosi epatica congenita, le larghe bande fibrose interessano in prevalenza le regioni portali, ma generalmente risparmiano il parenchima epatico. La fibrosi epatica congenita, allora, si presenta con ipertensione portale, ma con una funzione epatocellulare conservata.
Diagnosi e terapia
Anche se la fibrosi è comune a varie epatopatie croniche, il quadro clinico che più rispecchia la fibrosi epatica è quello dell'ipertensione portale.
La diagnosi istologica dipende dall'esame di una biopsia epatica. Colorazioni speciali (p. es., blu di anilina, tricromo, coloranti d'argento) possono evidenziare il tessuto fibroso.
Dal momento che la fibrosi è un segno del danno epatico, il suo trattamento è generalmente rivolto alla causa di base.