GASTROENTEROLOGIA - ENDOSCOPIA DIGESTIVA - STUDIO SPECIALISTICO
Menu principale:
- Home Page
- CHI SIAMO
- APPARATO DIGERENTE
-
ENDOSCOPIA DIGESTIVA
- Definizione
- La sedazione
- Disinfezione degli strumenti
- EGDS - GASTROSCOPIA
- ILEO-COLONSCOPIA
- ENTEROSCOPIA
- ERCP
- EUS - ECOENDOSCOPIA
- ENDOSCOPIA OPERATIVA
- GASTRO-DIGIUNO-STOMIE
-
ALTRE METODICHE
- GASTROENTEROLOGICHE
- GASTROFISIOPATOLOGICHE
-
NON GASTROENTEROLOGICHE
- DIAGNOSTICA DI LABORATORIO
- DIAGNOSTICA PER IMMAGINI
- RX CONVENZIONALE
- RX INTERVENTISTICA
-
MALATTIE DELL'INTESTINO
- GASTROENTEROLOGIA - Definizione
- ESOFAGO
- STOMACO
- TENUE
- COLON
- RETTO
- ANO
- VARIE
- MALATTIE DEL FEGATO
- MALATTIE DELLA COLECISTI
- MALATTIE DELLE VIE BILIARI
- MALATTIE DEL PANCREAS
Cirrosi Epatica
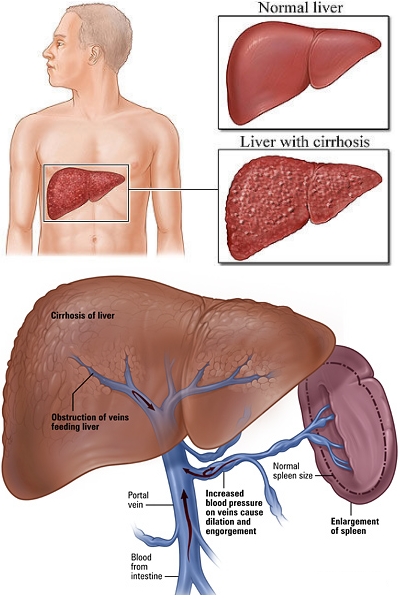
La cirrosi è una malattia cronica degenerativa, in cui i normali epatociti vengono distrutti e sostituiti da tessuto fibroso. Si realizza così una diffusa alterazione della normale architettura della struttura epatica da parte di noduli di rigenerazione che sono circondati da tessuto fibroso. La perdita della funzione epatica normale porta all’alterazione della capacità del fegato di detossificare farmaci e tossine.
I noduli contengono solitamente delle cellule epatiche, organizzate in lamine, spesse da 2 a 4 cellule, scarsamente vascolarizzate. Nella cirrosi le alterazioni patologiche coinvolgono tutto il fegato. L'estesa fibrosi con i noduli di rigenerazione (cioè la cirrosi), è in genere irreversibile, anche se nell'animale se ne può osservare la regressione in funzione del modello sperimentale adottato. Nell'uomo, il danno è permanente e i noduli di rigenerazione sono il vano tentativo di riparare proprio tale danno.
La fibrosi non è sinonimo di cirrosi, dal momento che la cirrosi comporta anche la presenza dei noduli e un processo di cicatrizzazione sufficiente a causare un deterioramento della funzione epatica.
La parziale trasformazione nodulare o l'iperplasia rigenerativa nodulare (cioè, noduli senza fibrosi) e la fibrosi epatica congenita (cioè, la fibrosi diffusa senza noduli di rigenerazione) non sono, quindi, delle vere cirrosi.
Nel mondo occidentale, la cirrosi è la terza causa principale di morte nei pazienti di età compresa tra i 45 e i 65 anni (dopo le malattie cardiovascolari e il cancro); la maggior parte dei casi è secondaria a un abuso cronico di alcol. In molte parti dell'Asia e dell'Africa, invece, una delle maggiori cause di morte è la cirrosi dovuta, però, a epatite virale cronica di tipo B.
Eziologia
L'eziologia della cirrosi è multifattoriale e simile a quella della fibrosi, essendo dovuta a infezione, all'azione delle tossine, a un'alterata risposta immunitaria, all'ostruzione biliare e ai disturbi circolatori.
Eziologia |
|
Virus B e C dell’epatite (HBV, HCV) |
|
Esotossica |
Alcool (alcoholic liver disease) |
Autoimmunità |
Epatite autoimmune tipo I (ANA e ASMA positiva) |
Cirrosi biliare primitiva (CBP) |
|
Colangite sclerosante |
|
Dismetabolismo |
Glicidico- |
Criptogenetica |
cioè a eziologia sconosciuta, viene fatta sempre meno frequentemente, mano a mano che diventano disponibili diagnosi più specifiche (p. es., l'infezione cronica da virus dell'epatite C) |
Cause possibili |
Ostruzione biliare prolungata (cirrosi biliare secondaria) |
Patogenesi
La cirrosi è lo stadio finale di molte forme di danno epatico caratterizzato inizialmente dalla fibrosi. L'evoluzione dalla fibrosi alla cirrosi e la morfologia della cirrosi stessa, dipendono dall'estensione del danno, dalla presenza di lesioni evolutive e dalla reazione del tessuto epatico al danno. La cirrosi è correlata non tanto ai singoli agenti causali, quanto al tipo di lesione indotta e alla risposta del fegato. La lesione può essere grave e acuta (come nella necrosi subtotale da epatite) o di moderata entità, ma protratta per mesi o per anni (come nell'ostruzione delle vie biliari e nell'epatite cronica attiva) o ancora lieve, ma continua (come nell'alcolismo). Le citochine e i fattori di crescita epatici (p. es., fattore di crescita epidermico) sono presumibilmente responsabili della risposta al danno che è costituita dalla fibrosi e dai noduli di rigenerazione.
Durante il processo di riparazione, si formano dei nuovi vasi nella lamina fibrosa che circonda i noduli delle cellule epatiche sopravvissute, che mettono in comunicazione l'arteria epatica e la vena porta con le venule epatiche, ripristinando la circolazione intraepatica. Questi vasi che drenano i sinusoidi, formano un sistema di drenaggio a bassa portata, ma ad alta pressione, meno efficiente del circolo normale. Questo sistema è responsabile dell'aumento della pressione venosa portale (ipertensione portale) insieme al disordinato afflusso di sangue ai noduli e alla compressione delle venule epatiche da parte dei noduli di rigenerazione.
La cirrosi non è un processo statico; le sue caratteristiche dipendono dallo stadio e dall'attività della malattia. La sua classificazione morfologica non è indicativa della causa.
Classificazione istopatologica
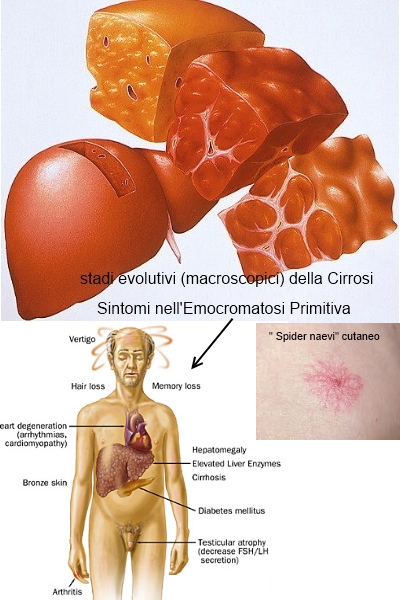
La cirrosi micronodulare è caratterizzata da piccoli noduli uniformi (< 3 mm di diametro) e da fasci regolari di tessuto connettivo. Generalmente, i noduli non hanno un'organizzazione di tipo portale ed è difficile identificare le vene epatiche terminali (centrali) e gli spazi portali.
La cirrosi macronodulare è caratterizzata da noduli di varie dimensioni (da 3 mm a 5 cm di diametro), contenenti alcune delle normali strutture lobulari (spazi portali, vene epatiche terminali). Bande fibrose grossolane, di vario spessore, circondano i grossi noduli. Il collasso della normale struttura epatica è indicato dalla concentrazione degli spazi portali all'interno della cicatrice fibrosa.
La cirrosi mista (cirrosi settale incompleta) è una combinazione degli elementi delle cirrosi micro e macronodulare. La rigenerazione epatica può trasformare, in 2 anni, la cirrosi micronodulare nelle forme macronodulare o mista.
Sintomi e segni
Nella cirrosi sono presenti alcuni reperti caratteristici delle diverse cause (p. es., il prurito nella cirrosi biliare primitiva) e si verificano alcune complicanze maggiori, quali l'ipertensione portale con sanguinamento dalle varici, l'ascite o l'insufficienza epatica che può causare insufficienza renale e coma.
Molti pazienti affetti da cirrosi sono asintomatici per anni. Altri presentano astenia generalizzata, anoressia, malessere e calo ponderale. L'ittero, il prurito e gli xantelasmi diventano importanti in presenza di un ostacolato deflusso biliare. La malnutrizione è frequente, secondaria all'anoressia con la scarsa assunzione di cibo, al malassorbimento dei grassi e al deficit di vitamine liposolubili dovuti agli effetti della ridotta secrezione dei sali biliari. Nell'epatopatia correlata all'assunzione dell'alcol, un fattore ancora più importante può essere rappresentato dall'insufficienza pancreatica.
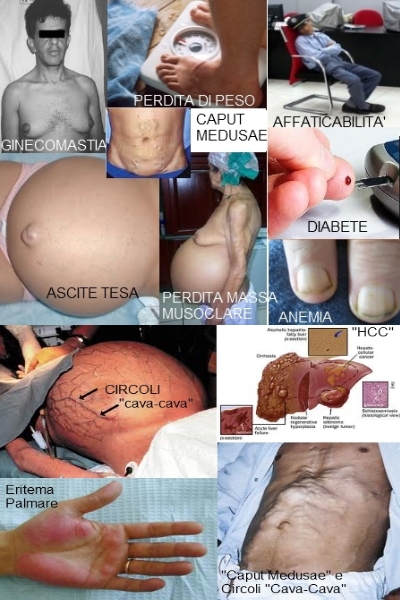
Una presentazione ancora più drammatica è l'emorragia massiva del tratto GI superiore, dovuta alla rottura delle varici esofagee secondarie all'ipertensione portale. Occasionalmente, la presentazione può essere quella dell'insufficienza epatocellulare con ascite o encefalopatia porto-
È caratteristico il reperto palpatorio di un fegato duro, a superficie liscia e a margine smusso, anche se a volte l'organo si presenta piccolo e difficile da palpare. Di solito i noduli di rigenerazione non sono palpabili. L'ascite può essere presente insieme all'ipertensione portale, alla splenomegalia e a circoli collaterali evidenti. Altri segni clinici possono suggerire un'epatopatia cronica, particolarmente negli alcolisti, ma nessuno è specifico: l'atrofia muscolare, l'eritema palmare, la retrazione di Dupuytren dell'aponeurosi palmare, gli spider vascolari (< 10 può essere normale), la ginecomastia, l'aumento di volume della parotide, la perdita dei peli ascellari, l'atrofia testicolare e la neuropatia periferica.
Molte delle gravi complicanze della cirrosi sono secondarie all'ipertensione portale, che causa lo sviluppo di un circolo collaterale tra la circolazione portale e quella sistemica. L'ipertensione portale è associata alla splenomegalia e quindi all'ipersplenismo; lo sviluppo dei circoli collaterali nello stomaco e nell'esofago dà luogo alla formazione delle varici. Le varici esofagee e, più raramente quelle gastriche, sono particolarmente esposte al rischio di sanguinamento che spesso è massivo. Un'altra complicanza è l'ipossiemia con riduzione della saturazione arteriosa dell'O2, secondaria alla formazione di shunt intrapolmonari, a un cattivo rapporto ventilazione-
Inoltre, si possono sviluppare ittero, ascite, insufficienza renale ed encefalopatia epatica a causa dell'ipertensione portale, della presenza di shunt porto-
Diagnosi
Nella cirrosi, i test di laboratorio della funzione epatica, eseguiti di routine, possono risultare normali. La riduzione dell'albumina sierica e l'aumento del tempo di protrombina riflettono direttamente il deterioramento della funzione epatica. Le globuline sieriche aumentano in molte epatopatie croniche. Le transaminasi sono spesso moderatamente aumentate, mentre la fosfatasi alcalina può essere normale o elevata, specie in presenza di un'ostruzione biliare. La bilirubina è in genere normale. L'anemia è abbastanza comune e di solito è normocitica, ma può essere microcitica, ipocromica per un sanguinamento GI cronico, macrocitica per un deficit di acido folico (nell'alcolismo) o emolitica per l'ipersplenismo. L'alcol deprime direttamente il midollo osseo. L'ipersplenismo può causare anche una leucopenia e una trombocitopenia.
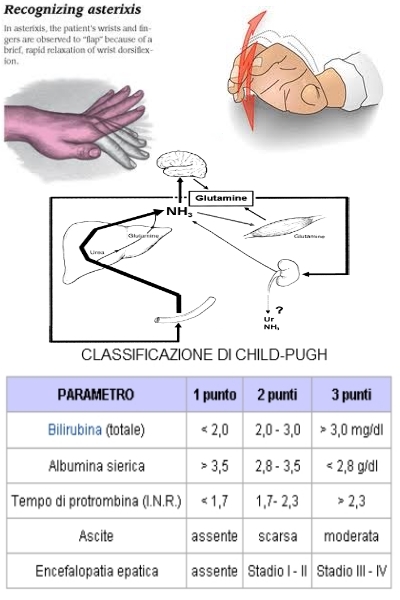
Prognosi e terapia
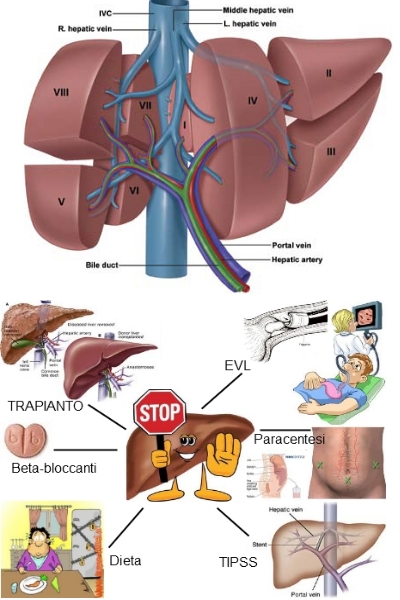
La prognosi per i pazienti affetti da cirrosi è di difficile valutazione per le diverse eziologie possibili. In generale, la prognosi non è buona se sono presenti delle complicanze maggiori (p. es., ematemesi, ascite, encefalopatia epatica). Per i pazienti affetti da una cirrosi avanzata, il trapianto di fegato ha modificato in molti casi la prognosi a lungo termine.
In generale, il trattamento della cirrosi è di supporto: sospensione delle sostanze tossiche, attenzione alla dieta (compresi i supplementi vitaminici) e trattamento delle complicanze mano a mano che insorgono. Sono in fase di studio delle terapie specifiche per modificare la produzione di collagene: i corticosteroidi diminuiscono i livelli di mRNA del procollagene e hanno un'azione antiinfiammatoria; la penicillamina interferisce con il legame crociato del collagene; la colchicina inibisce la polimerizzazione dei microtubuli del collagene. I corticosteroidi e la penicillamina sono probabilmente troppo tossici per un uso cronico, mentre è controversa l'efficacia della colchicina nel ridurre la formazione del collagene. I farmaci più recenti (p. es., gli analoghi dell'interferone-